肝細胞がん
肝がんについて
肝がんは肝臓にできるがんであり、肝細胞がん、肝内胆管がんなどに分類されています。その中で最も頻度が高いのが肝細胞がんで、肝臓原発のがんの約95%を占めています。
肝がんは日本でも死亡数が高いがんのひとつであり、2020年度のがん死亡数の統計でも年間約2万5,000人の方が肝がんで死亡しており、死亡数でも5番目に多いがんとなっています。
肝がんの危険因子について
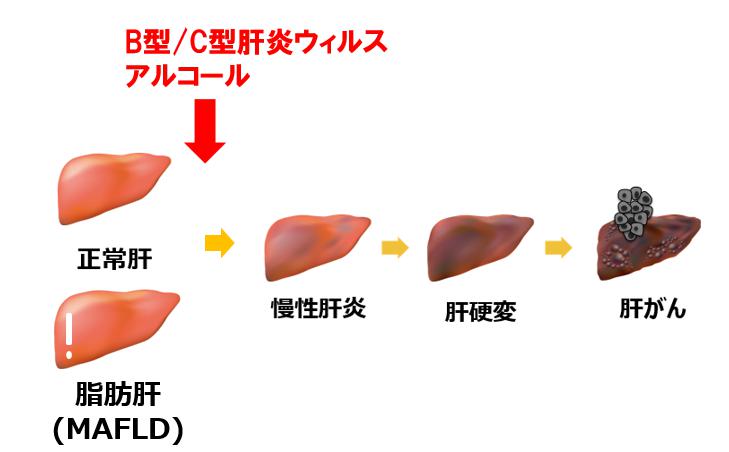
多くの肝細胞がんは、慢性肝炎や肝硬変といった慢性肝疾患を背景に発生することが知られています(図1)。これまで日本では、C型肝炎ウィルス感染による慢性肝炎/肝硬変が肝細胞がんの最大の要因となっていました。しかしながら近年、C型肝炎治療が大きく進歩し、2~3ヶ月の飲み薬の内服だけでC型肝炎ウィルスが排除できるようになりました。そのおかげで、C型肝炎ウィルス感染が原因となっている肝細胞がんの発生は少しずつ減少傾向になってきています。同様に、B型肝炎ウィルス感染も日本では肝細胞がんの大きな原因となっていますが、飲み薬により、感染したウィルスの量を少なく維持することができるようになり、慢性肝疾患の進展や肝細胞がんの発生予防が期待できるようになってきました。
これに対して増え続けているのが、脂肪肝を背景とした肝細胞がんです。特に脂肪肝とともに肥満や糖尿病などがあると肝がん発生の危険性が高いことがわかってきており、生活習慣病を背景とした肝がんの診断と予防が今後の大きな課題となってきています。これまで、肝がんを発生する危険性が高い脂肪肝はNASH(nonalcoholic steatohepatitis)と呼称されてきましたが、2020年度からは心血管疾患や肝硬変のへの進行の危険性の高い脂肪肝をMAFLD(metabolic dysfunction associated fatty liver disease)とする新しい定義が世界中で用いられるようになりました。
当院では、最新の画像診断法である腹部超音波エラストログラフィー検査に加えてMRエラストログラフィー検査を2024年度から稼働し、入院を要する肝組織検査を実施することなく、肝硬変から肝がんに進行する危険性の高いMAFLDの診断を精力的に進めていきます。
肝がんの診断について
肝臓は"沈黙の臓器"と呼ばれるように、早期の肝がんがあっても症状がでることはほとんどありません。加えて、肝がんの危険因子となる慢性肝炎や脂肪性肝炎でも自覚症状はほとんどありません。このため、とにかくまず一度は肝炎ウィルスの有無を確認する血液検査や生活習慣病の健診などを受けてこれらの危険因子をもっていないか調べる必要があります。
もしC型肝炎やB型肝炎ウィルス感染がある場合には、専門施設で早めに肝炎治療の相談をしていただくことが必要であり、同時に、腹部超音波検査や腹部CT検査などで肝がんが発生していないかの画像検査を受けることがとても大事です。血液検査で調べる肝がんの腫瘍マーカー(AFP, PIVKA II)の値も参考となります。肝がんを早期に発見するためには、C型肝炎やB型肝炎ウィルス感染により肝硬変に至っている場合は3~4ヶ月に1度、慢性肝炎でも6ヶ月に1度は、画像検査と腫瘍マーカー検査を受けることが大切であることが広く知られています。
肝がんの集約的治療について
治療法は多岐にわたりますが、主たるものは肝切除、ラジオ波焼灼療法(RFA)、肝動脈塞栓療法(TACE)、化学療法の4つであり、病状次第では放射線治療や肝移植が考慮される場合もあります。どの治療法を選択するかは肝臓の機能と腫瘍のサイズ、個数によって大まかには決定されます(図2)。 肝がんの多くは慢性の肝疾患、特に肝硬変を背景に発生することから、治療法の選択には肝臓の機能がどれぐらいあるか(肝予備能)を考慮して決定されます。
例えば、肝臓の機能が保たれていて、肝がんの数が少なくて小さい、あるいは数が少ないが大きい場合には、ラジオ波焼灼療法(RFA)や肝切除を選択することができます。これに対して、肝がんの個数が多い場合には肝動脈塞栓療法(TACE)が推奨されますが、近年、肝がんに対する新しい分子標的薬が次々と登場し、化学療法の治療成績が飛躍的に向上しました。特に、がん細胞に対する免疫を活性化する治療薬である免疫チェックポイント阻害剤を用いた化学療法は、進行した肝がんにおいても有効であることがわかってきましたので、現在では免疫チェックポイント阻害剤も含めた化学療法が肝がん治療の中心となっています。
当院は、肝がんの症例数が全国的にも非常に多く、消化器内科、消化器外科、放射線治療科が緊密に連携しながら肝がんの集約的治療に取り組んでいます。その結果、肝がんに対するきわめて良好な治療成績を達成することができており、5年生存率も全国平均を大きく上回っています。加えて、進行した肝がん治療や肝がんの再発予防のための新しい治験にも積極的に取り組んでおり、国の承認や保険適用となる前の薬剤の臨床試験も数多く実施しています。

肝がんの手術について
1)肝切除術
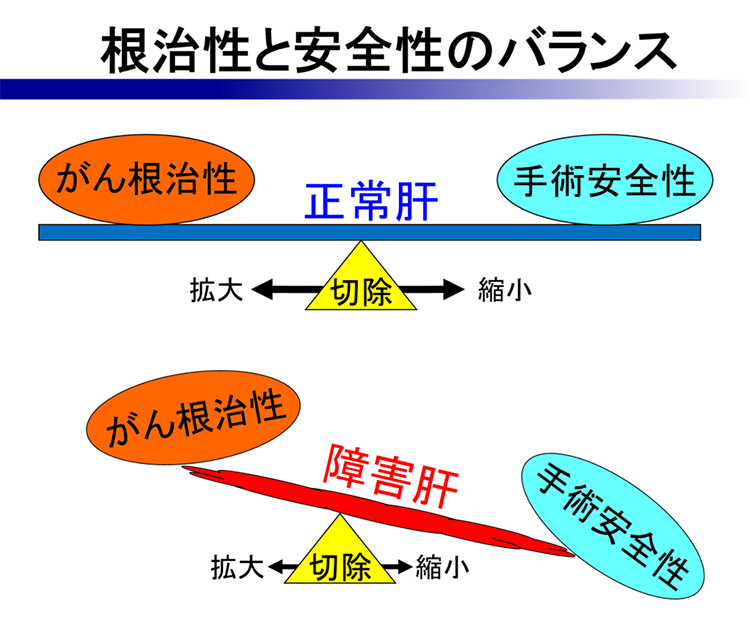
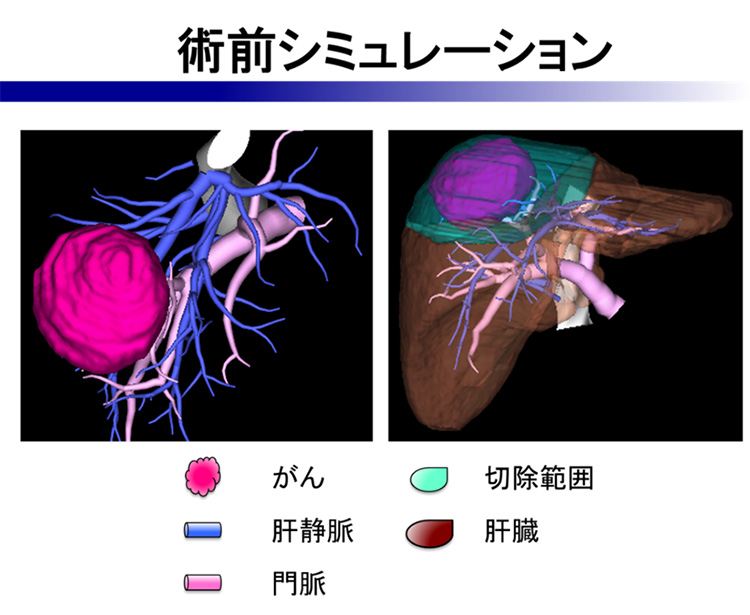
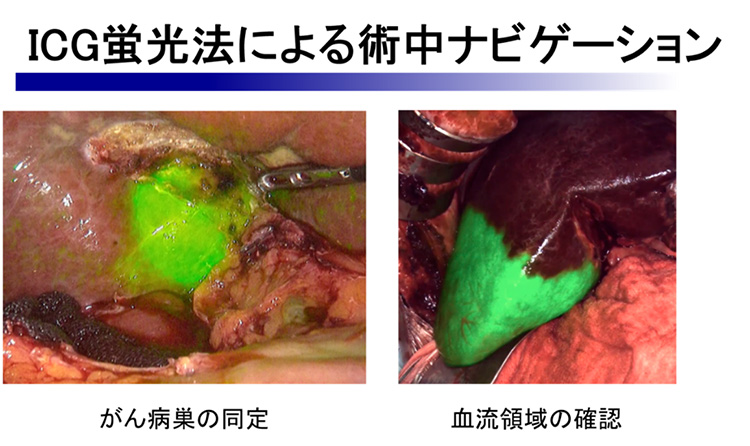
肝癌診療ガイドライン(日本肝臓学会)の治療法アルゴリズム(図3)に則り、内科的治療が困難な肝がんに対して、全身麻酔下に肝切除術が行われます。肝臓は、栄養の貯蔵や分解、胆汁という消化液の産生、解毒作用など生命を支える多くの働きをしています。肝切除術を行うときには、がんの大きさや位置とともに土台の肝臓の働き、つまり肝機能が重要になります。術前に血液検査、超音波エコー、CT、MR、血管造影など精密検査を行い、肝機能がどの程度低下しているか、がんを取り除くために肝臓のどの範囲を切除すればよいか、どれだけの肝臓を残すことができるかを評価します。正常な肝臓であれば、肝臓の70%を切除することが可能です。それは、正常な肝臓は肝切除後の再生能力が旺盛で、小さくなった肝臓が3ヶ月もすれば元の80%程度まで大きくなり、肝機能も回復するからです。しかし、肝がんが発生した肝臓は、すでに慢性肝炎や肝硬変に陥っていることが多く、肝機能が低下しています。小範囲を切除しただけでも肝機能がさらに低下し、肝再生も乏しく術後肝不全に陥る危険性があります(図4)。当院では術前の精密検査により、肝機能に応じた肝切除範囲を設定し、CT画像をもとに肝切除術のシミュレーションを行い(図5)、個々の患者さんに最も適した術式を選択します。術中には、造影エコーやICG蛍光法によるナビゲーション(図6)を行い、難しい肝切除術を精密かつ安全に施行しています。 肝切除術を計画するにあたり、残すことができる肝臓の体積が小さく、術後肝不全に陥る危険性があると予測される場合、予め局所麻酔下に経皮経肝門脈枝塞栓術(PTPE)という処置を行う場合があります(図7)。これは、腸管から肝臓に流れている門脈という血管のうち、切除を計画している部分の肝臓内門脈枝をカテーテル操作で詰めて、残すべき肝臓を大きくする処置です。PTPE処置から3-4週間後に肝切除術を行うことで、術後の肝不全を回避します。
最近は、約10日の間隔で2回に分けて肝切除術を行う方法(ALPPS)も考案されています。これは、1回目の手術後、急速に残すべき肝臓が大きくなるという特徴がありますが、患者さんの負担も大きく慎重に適応を考えねばなりません。慢性肝炎の肝臓は、どこからでも肝がんが発生する可能性があります。肝切除やRFAで根治的治療ができたとしても、将来、別の場所に再発する危険性があり、定期的な検査が必要です。もし、再発が判明した場合には、その都度、肝切除、RFA、TACEや分子標的薬など最善の治療法を提供します。


2) 腹腔鏡下肝切除術
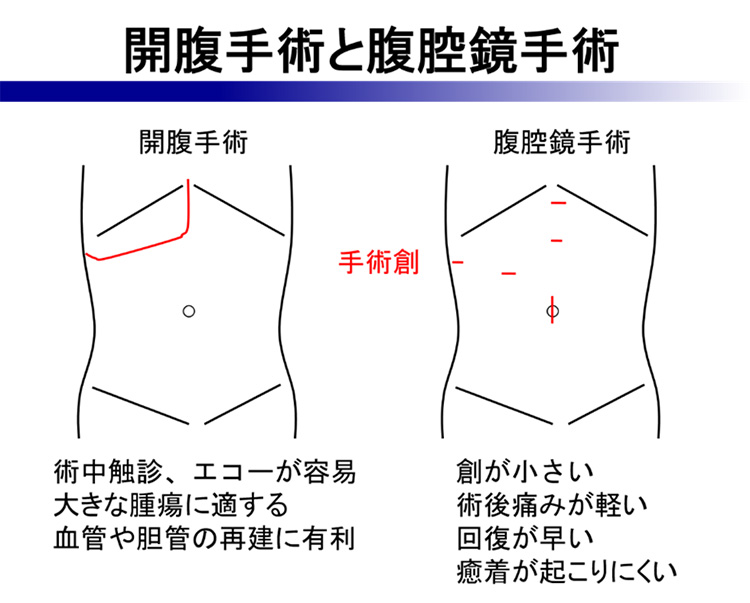
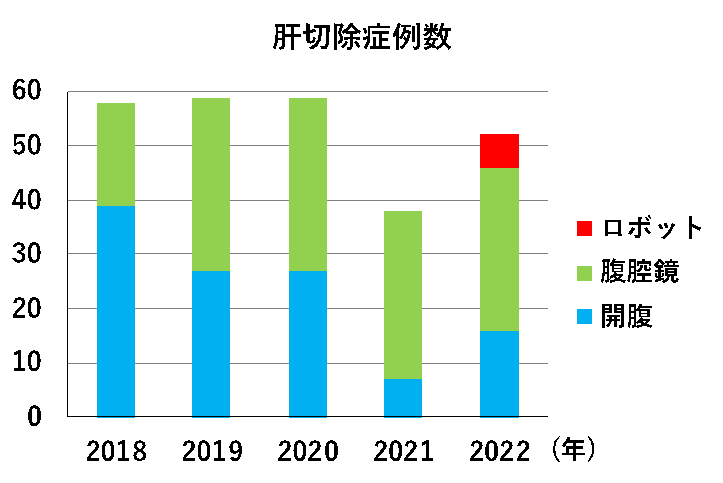
肝切除術の方法として、従来、腹部に大きな切開を加える開腹肝切除術が行われてきました。手術器具の発達により約15年前から腹腔鏡というカメラを用いて、小さい切開創で肝切除術が行われるようになってきました(図8)。腹腔鏡下肝切除術の方が、開腹肝切除術より手術の所要時間が長くなることがありますが、出血量が少なく、術後の痛みは少なく、回復が早く、腹腔内の癒着が起こりにくい利点があります。肝がんの位置や大きさ、過去の手術歴などにより腹腔鏡下肝切除術が難しい場合もあります。当院では、安全性を考慮しつつ、肝切除術のうち約6割の症例に対して積極的に腹腔鏡下肝切除術を行っています。また、近年手術支援ロボットが開発され、食道がん・胃がん・直腸がんなどの手術において導入・普及しています。ロボット支援手術では、操作鉗子の手振れが補正され、多関節機能で操作の自由度が増すだけでなく、3次元の映像により腹腔鏡に比べ奥行きや立体感がつかみやすくなっています。肝臓領域においては2022年4月より保険適用となり、当院はロボット支援下肝切除術が保険診療で行える限られた施設のひとつとなっています(図9)。
3) 肝移植術
当院では肝移植手術を行っていませんが、末期肝硬変や肝がん患者さんに対する治療法のひとつであり、肝癌診療ガイドライン(日本肝臓学会)の治療法アルゴリズム(図3)にも肝移植が記されています。患者本人(レシピエント)の肝臓をすべて取り去り、そこに提供者(ドナー)の肝臓を移植します。健康な家族から肝臓の一部を提供される生体肝移植と病気やけがで脳死となった人から肝臓の全部あるいは一部を提供される脳死肝移植があります(図10)。
若くして肝硬変から肝がんが発生した患者さんのうち、肝がんが適応基準内であれば保険診療で肝移植術を受けることができます。さらに高額療養費制度により医療費の還付を受けることができます。この基準を超えた肝がんに対しても各施設基準に従い、自費診療で肝移植術を行っています。肝がんの治療とともに長年患ってきた肝硬変を根本的に治療することができます。当院では、日本移植学会認定医が患者さんやご家族にその詳細を説明し、ご希望に応じて肝臓移植施設に紹介します。

院内がん登録統計
院内がん登録についての説明はこちら。

